子宮頸がんとは、子宮の下部である子宮頸部にできるがんのことで、日本では1年間で約1万人が子宮頸がんに罹り、そのうち約3000人が死亡しています。*1
子宮頸がんを知り、罹患リスクを下げるためにできることを学びましょう。
子宮頸がんについて知ろう リスクを下げるためにできること

デリケートゾーンケアで膣内フローラを整えよう>>
1 子宮頸がんとは
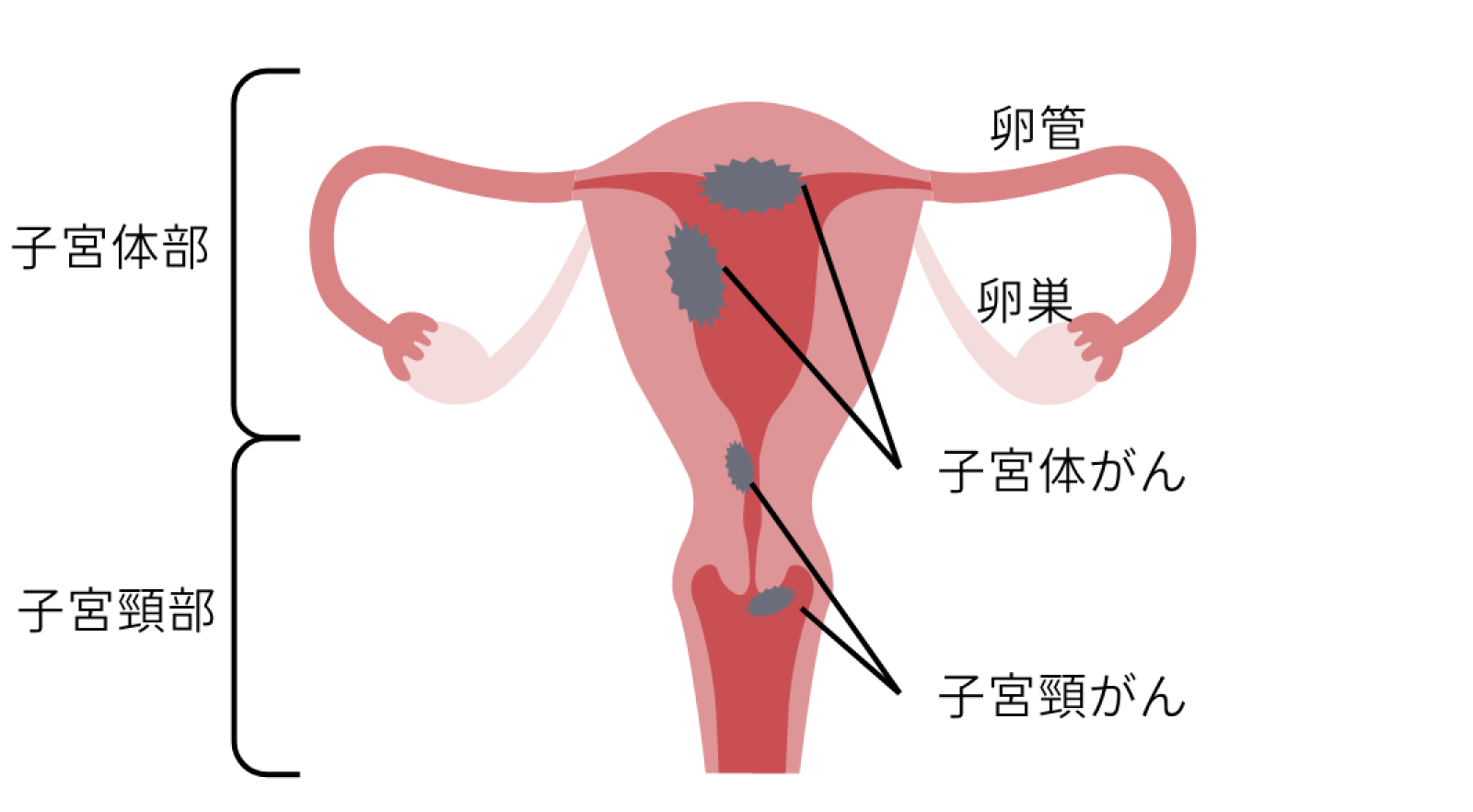
子宮がんは、子宮上部の子宮体部にできる「子宮体がん」と子宮下部の子宮頸部にできる「子宮頸がん」に分類されます。
子宮頸がんは性交渉などによるヒトパピローマウイルス(HPV)への感染が主な原因とされていますが、このウイルスは非常にありふれたウイルスで、性交経験があれば男女ともに過半数の人が感染するといわれています。
男性はがんに進行することはほとんどなく、感染しても症状は無いため無自覚のうちにパートナーに感染させてしまいます。
HPVに感染しても、90%の人は免疫の力でウイルスを排除することができますが、10%の人は自然治癒できずに長期間感染を持続します。長く感染が続くと、がんの前段階である子宮頸部異形成となり、さらに数年から数十年かけて進行すると、子宮頸がんとなります。
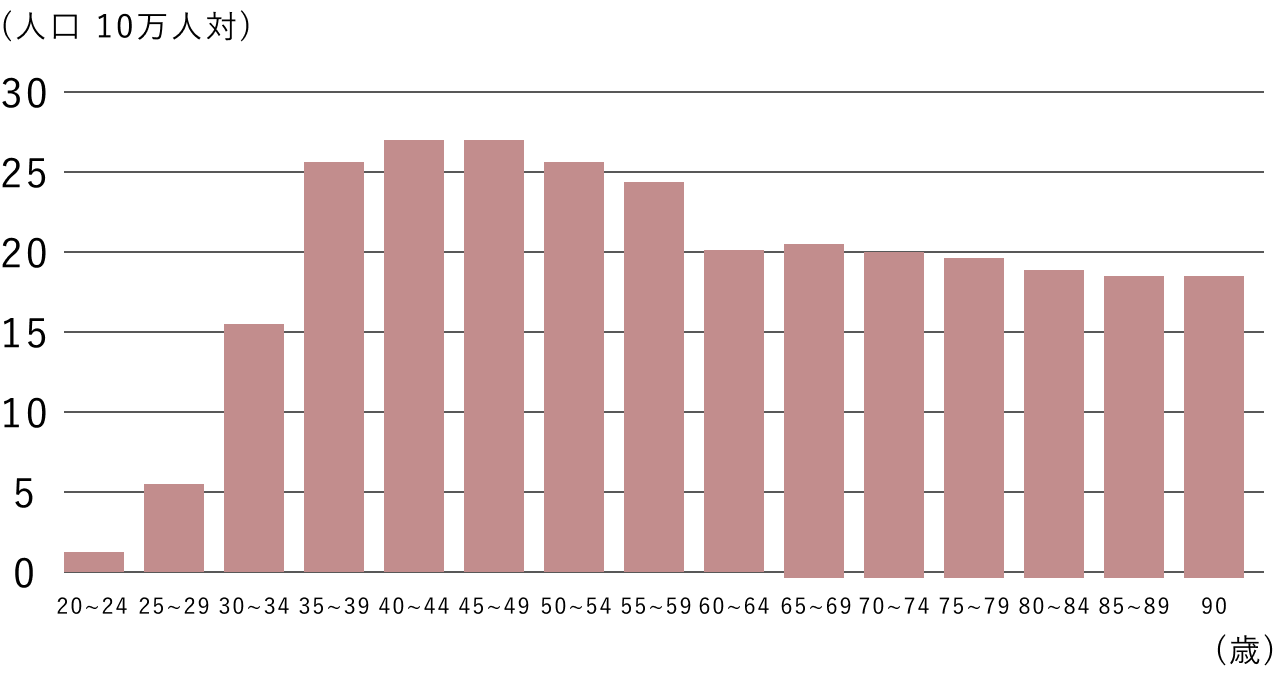
子宮頸がんの患者は20代後半から増加し、30代から40代にかけてピークとなりますが、何年も無症状のまま70代や80代になってからがんに進行することもあります。
他の主ながんは中高年以上で発症することが多いですが、子宮頸がんは子育て世代である20代後半から40代の患者も多く、マザーキラーとも呼ばれています。
子宮頸がん患者の割合(2019年)
2 早期発見の重要性
子宮頸がんの生存率
| 病期 | 相対生存率 |
|---|---|
| I期 | 95.6% |
| II期 | 79.6% |
| III期 | 64.7% |
| IV期 | 26.0% |
※相対生存率
競合する死因(他の病気等による死亡)の影響を取り除いた生存率です。
出典:国立がん研究センター がん情報サービス「院内がん登録生存室集計結果閲覧システム」
がん患者の治療効果を判定する指標として、生存率というものがあります。
がんと診断されてから一定の期間経過した時点で生存している割合のことで、子宮頸がんは早期に発見し治療することで、5年後の生存率が90%以上となっています。
しかし、進行していくにつれ転移するなど治療が難しくなり、生存率は大幅に下がって行きます。
また、異形成までの段階で発見することで、子宮を残し、妊娠や出産も可能なまま治療することができます。
また、異形成までの段階で発見することで、子宮を残し、妊娠や出産も可能なまま治療することができます。
できるだけ早期に発見し、治療を始めることが極めて重要だということがわかります。
早期に自覚症状で発見に至ることは困難
HPVに感染し子宮頸部異形成となっても、自覚症状はほとんどありません。
その後時間をかけて子宮頸がんに進行するにしたがって、おりものの異常や不正出血、下腹部や腰の痛みなどが出てきます。
その後時間をかけて子宮頸がんに進行するにしたがって、おりものの異常や不正出血、下腹部や腰の痛みなどが出てきます。
このような自覚症状が出てくる頃には子宮頸部異形成から子宮頸がんへと進行していることが多く、異形成までの時点で早期に異常を発見するためには、定期的に検査を受ける必要があります。
定期的な子宮頸がん検診
子宮頸がんは子宮頸部の入口にできることが多く、定期的に検査することで比較的見つかりやすいがんです。
初期は自覚症状に乏しいため、20歳を過ぎたら2年に1度必ず検査し、早期発見することが重要です。
初期は自覚症状に乏しいため、20歳を過ぎたら2年に1度必ず検査し、早期発見することが重要です。
どんな検査?
まずは診察室で問診を受けます。
自覚症状や前回月経が始まった日と日数、月経周期などについて聞かれるのであらかじめ確認していきましょう。
内診室に移動し、下着を取って診察台に上がります。
ワンピースやスカートなどで行くと脱がずに捲り上げることができるので、検診を受けやすいです。
自覚症状や前回月経が始まった日と日数、月経周期などについて聞かれるのであらかじめ確認していきましょう。
内診室に移動し、下着を取って診察台に上がります。
ワンピースやスカートなどで行くと脱がずに捲り上げることができるので、検診を受けやすいです。
検査では最初にクスコという器具を入れ膣を広げます。
サイトブラシという細長い器具で膣と頸管を擦って細胞を採取されます。
強い痛みはないので力を抜いてリラックスして受けましょう。
その後触診により、片方の指を膣に入れ、もう片方の手でお腹を押し子宮の位置や形、卵巣の状態を調べて終了です。
サイトブラシという細長い器具で膣と頸管を擦って細胞を採取されます。
強い痛みはないので力を抜いてリラックスして受けましょう。
その後触診により、片方の指を膣に入れ、もう片方の手でお腹を押し子宮の位置や形、卵巣の状態を調べて終了です。
市区町村の住民検診(公費検診)を活用しよう
ほとんどの市区町村では、子宮頸がん検診の費用を公費負担しており、市区町村によって無料〜1500円ほどで検査を受けることができます。
費用や補助の内容は自治体のHPなどで確認するか、電話で問い合わせたりすると良いでしょう。
費用や補助の内容は自治体のHPなどで確認するか、電話で問い合わせたりすると良いでしょう。
3 罹患のリスクを下げるには
子宮頸がんワクチン
| 病期 | HPV型 | 公費助成 |
|---|---|---|
| 2価(サーバリックス) 子宮頸がんの原因を 60〜70%予防*5 |
HPV 16型・18型 (子宮頸がんの主な原因) |
小学校6年生〜高校1年生の 女子は無料 |
| 4価(ガーダシル) 子宮頸がんの原因を 60〜70%予防+ 尖圭コンジローマの予防*5 |
HPV 16型・18型 に加え、6型・11型 (尖圭コンジローマの原因) |
小学校6年生〜高校1年生の 女子は無料 |
| 9価(シルガード9) ( 子宮頸がんの原因を 90%予防+ 尖圭コンジローマの予防*5 |
HPV 16型・18型 6型・11型に加え 31、33、45、52、58型 (子宮頸がんの原因) |
現在は助成対象外 |
子宮頸がんの主な原因であるHPVへの感染を防ぐために、ワクチンが有効とされています。
ワクチンはHPVへの感染を予防するもので、性的接触を経験する前の9〜14歳に接種することが最も効果的であるとされていますが、妊婦以外なら誰でも受けることができます。
日本の子宮頸がん発生率はG7の中ではワースト1位と、とても高い数値となっています。*2ワクチンはHPVへの感染を予防するもので、性的接触を経験する前の9〜14歳に接種することが最も効果的であるとされていますが、妊婦以外なら誰でも受けることができます。
その背景として、日本におけるワクチン接種率の低さがあります。
HPVワクチンは現在120カ国以上で公費助成されており、安全性や有効性が確認されています。
接種率もオーストラリアで89%、イギリスは85%、カナダは83%、韓国は72%、アメリカは61%など高い接種率が実現している中で、日本の接種率は1%未満といわれています。*3
接種率もオーストラリアで89%、イギリスは85%、カナダは83%、韓国は72%、アメリカは61%など高い接種率が実現している中で、日本の接種率は1%未満といわれています。*3
日本では2010年度からHPVワクチン接種の公費助成が始まりましたが、接種者が接種後に起きただるさや体の痛みなどの体調不良を理由に国と製薬会社を相手に訴訟を起こしたため、2013年6月に接種の積極的な推奨が差し控えられました。
当時メディアにも大々的に取り上げられましたが、HPVワクチンとの関連性は証明されず、接種後に報告された体調不良は心理的・社会的要因が影響したものとされ、2022年4月から厚生労働省によるHPV ワクチンの接種勧奨が再開されました。
国内で承認されているHPVワクチンには3種類あり、それぞれ標的とするHPV 型が限られています。
現在国内で公費助成を受けられるのは2価(サーバリックス)と4価(ガーダシル)のみですが、厚生労働省の審議会で議論され、令和5年4月から定期接種を開始できるように準備されています。*4
現在国内で公費助成を受けられるのは2価(サーバリックス)と4価(ガーダシル)のみですが、厚生労働省の審議会で議論され、令和5年4月から定期接種を開始できるように準備されています。*4
デリケートゾーンケアで膣内フローラを整えよう
近年の研究で、膣や子宮内の環境を整えることで、善玉菌による自浄作用が促され、がんを含む様々な疾患のリスクを下げられることがわかってきました。
ワクチンではすでに感染したHPVを排除することはできませんが、膣内フローラを整えることはすべての年代の女性の健康につながると考えられます。
膣内や子宮内に存在するラクトバチルス菌(乳酸桿菌)は、膣内のグリコーゲンを分解し乳酸を作り出すことで膣内を弱酸性に保ち、子宮頸がんの原因になるHPVウイルスや感染症の原因となる雑菌の繁殖を防いでいます。
ラクトバチルス菌は健康な女性の膣内に元々存在する菌ですが、ストレスなどの影響で減少してしまうことがあります。
ラクトバチルス菌など乳酸菌含有のデリケートゾーンケア用品を活用し、膣内フローラを良好に保ちましょう。
ラクトバチルス菌など乳酸菌含有のデリケートゾーンケア用品を活用し、膣内フローラを良好に保ちましょう。
定期的な検診による異形成の早期発見と、日頃からのデリケートゾーンケアで膣内フローラを良好に保ち、子宮頸がんの罹患リスクを減らしていきましょう。
あわせて読みたい

ヒト幹細胞培養液とは? 配合商品の選び方のポイント
Learn More

ラクトバチルス菌とは?免疫力や妊娠継続率UP
Learn More

閉経後の女性の40%がなる、「萎縮性膣炎」とは
Learn More
記事一覧を見る>>